| Si
bien nos centraremos en el examen físico del tórax
esto no significa que no sea necesario el resto del examen físico
completo que se aborda en otros cursos., ya que las enfermedades
respiratorias tienen manifestaciones extratorácicas y afecciones
de otros órganos tiene manifestaciones y complicaciones pulmonares.
En este capítulo veremos además algunos aspectos del
examen físico general y el del cuello y abdomen .Otros signos
menos frecuentes se abordarán en relación a las enfermedades
causales
EXAMEN FISICO GENERAL
En el examen físico
general pueden encontrarse algunos signos que revelan, aunque no
exclusivamente, anomalías del aparato respiratorio: alteraciones
del ritmo respiratorio, cianosis, pulso paradójico, dedo
hipocrático, osteoartropatía hipertrófica y
algunas manifestaciones de la anormalidad de los gases arteriales.
FRECUENCIA Y RITMO RESPIRATORIO
En reposo, la frecuencia
respiratoria es bastante constante, de acuerdo con la edad: 10 y
16 por minuto en el adulto; alrededor de 25 a los 5 años
y 40 en el recién nacido. El aumento de la frecuencia respiratoria
es un signo de gran sensibilidad que se presenta muy precoz y constantemente
en diversas enfermedades pulmonares. Sin embargo, su valor diagnóstico
se ve limitado por su inespecificidad y por la facilidad con que
se altera si el paciente se siente observado. La frecuencia respiratoria
aumenta en muy diversas condiciones: mayor actividad metabólica
(fiebre, hipertiroidismo); expresión de ansiedad; consecuencia
o mecanismo de adaptación en enfermedades respiratorias que
reducen el volumen corriente, circulatorias (shock, insuficiencia
cardíaca), anemia, etc. Sin embargo, existen condiciones
en que el control seriado de la frecuencia respiratoria en un mismo
paciente resulta útil por su simplicidad. Así, en
pacientes en riesgo de presentar fatiga muscular respiratoria, un
aumento progresivo de la frecuencia, en ausencia de otras causas,
es un signo premonitor de importancia. Por otra parte, la disminución
marcada de la frecuencia puede indicar depresión de los centros
respiratorios.
El ritmo de la respiración
puede alterarse en múltiples formas y por factores inespecíficos,
pero existen algunos patrones que orientan hacia un diagnóstico
(Figura 19-1).
Figura
19-1. Alteraciones del ritmo respiratorio. A: respiración
normal. B: respiración de Cheyne-Stokes. C: respiración
de Biot. D: respiración de Kussmaul.
Respiración de
Cheyne-Stokes. Su patogenia y causas se vieron en el capítulo
16. Se caracteriza por la alternancia de períodos de apnea
con períodos en que la ventilación aumenta progresivamente
hasta un máximo, para luego decrecer hasta llegar a un
nuevo período de apnea. Se presenta en trastornos circulatorios
y del sistema nervioso.
Respiración de
Biot. Es parecida a la anterior, pero los períodos
de ventilación empiezan y terminan abruptamente, manteniéndose
volúmenes corrientes aumentados e iguales. Se observa en
lesiones del sistema nervioso central.
Respiración de
Kussmaul. Es una forma de hiperpnea que se observa en acidosis
metabólicas. Se caracteriza por respiraciones profundas
con espiración activa.
POSTURAS Y ACTITUDES
La dificultad respiratoria,
el dolor torácico, la tos, etc. determinan con alguna frecuencia
que el paciente prefiera determinadas posiciones que aminoren sus
molestias. Algunas de éstas son sugerentes del mecanismo
responsable del síntoma causal, y otras, de los mecanismos
compensatorios en juego. Los enfermos con disnea obstructiva prefieren
la posición sentada y con frecuencia se apoyan sobre sus
brazos para estabilizar la cintura escapular y así asegurar
un punto de inserción firme para los músculos auxiliares
de la respiración. Los enfermos con parálisis diafragmática
prefieren estar sentados o de pie, posiciones que permiten la inspiración
por descenso pasivo del diafragma por efecto del peso de las vísceras
abdominales
Algunos pacientes con enfisema,
en los cuales el colapso bronquial espiratorio es exagerado, recurren
inconscientemente al recurso de espirar a través de los labios
entrecerrados. Esta maniobra eleva la presión dentro de la
vía aérea y reduce el colapso espiratorio de ésta.
La ortopnea del insuficiente
cardíaco fue vista en la anamnesis.
CIANOSIS
La hemoglobina insaturada
es de un color rojo-morado que es característico de la sangre
venosa. Cuando su cantidad absoluta en la sangre capilar aumenta
y sobrepasa los 5 gramos por decilitro (g/dl), los tejidos toman
un color violáceo o azulado, proceso denominado cianosis,
que clínicamente es apreciable en piel y mucosas. Esta discoloración
fue el signo eje para el diagnóstico de hipoxemia e hipoxia
antes de que se contara con equipos eficientes para medir parámetros
objetivos de O2 en sangre. Aunque la medición
instrumental tiene mayor sensibilidad y objetividad, no siempre
está accesible, por lo cual la cianosis sigue teniendo utilidad
clínica, siempre que se tenga claramente presente su génesis
fisiopatológica y sus limitaciones.
La cantidad de hemoglobina
reducida en la sangre capilar es un término medio entre aquella
de la sangre arterial y la de la sangre venosa. Con 15 gramos de
hemoglobina y una saturación de 97%, la sangre arterial normal
tiene un 3% de hemoglobina reducida, o sea, 0,45 g/dl. En el pasaje
por los tejidos, la sangre entrega más o menos 5 ml de O2
por cada dl (100ml). Esto significa que, transportando cada gramo
de hemoglobina 1,34 ml de O2, se forman en la periferia
3,7 gramos de Hb reducida. Estos, sumados a los 0,45 g de la sangre
arterial, resultan en 4,15 gramos de Hb reducida por dl de sangre
venosa. La sangre capilar tendrá, aproximadamente, una cifra
promedio entre el contenido arterial y venoso:
0,45+
4,15 |
|
4,60 |
|
|
------------- |
= |
------------- |
= |
2,30g Hb reducida |
2 |
|
2 |
|
|
La cantidad normal de 2,3 g/dl está
bastante lejos del umbral de cianosis.
La Hb reducida en los capilares
puede aumentar por dos caminos: o la sangre arterial llega a la
periferia con un contenido elevado de Hb insaturada o la sangre
entrega más O2 a los tejidos, con mayor reducción
de la Hb en la periferia. De acuerdo con este mecanismo causal,
la cianosis se clasifica en central y periférica. Cuando
actúan ambos mecanismos se habla de cianosis mixta.
Cianosis central. Se debe a hipoxemia arterial ocasionada por
fallas pulmonares o cortocircuitos cardiovasculares. Puede calcularse
que con 15,5 g de Hb la sangre capilar alcanza el umbral de 5 g
de Hb reducida cuando la saturación arterial baja de 80%.
En estas condiciones hay 12,3 g de oxi-Hb y 3,2 de Hb reducida.
Un consumo normal de 5 ml por los tejidos significa que se agregan
3,7 g más de Hb reducida, o sea, que la sangre venosa tendrá
un total de 6,9 g/dl. Con estas cifras la sangre capilar tendrá:
3,2 + 6,9 |
|
|
------------- |
= |
5 g de Hb reducida
|
2 |
|
|
En consecuencia, grados importantes
de hipoxemia que no alcancen a bajar la saturación de 80%
pueden pasar inadvertidos si se espera la aparición de cianosis
para su diagnóstico. Aun más, una hipoxemia grave
con saturación bajo 80% no provoca cianosis si existe una
anemia concomitante, incluso cuando ésta significa aun más
hipoxemia. Así, una sangre arterial saturada sólo
en 80%, si existe una anemia de 10 g de Hb, tendrá sólo
2 g de Hb reducida. El consumo agrega los mismos 3,7 g de costumbre,
lo que da en la sangre capilar una cifra inferior a 5 g, por lo
que no se observará cianosis.
2 + 5,7 |
|
|
------------- |
= |
3,9 g de Hb reducida
|
2 |
|
|
| Se
observa cianosis central en las hipoxemias arteriales sólo
si la saturación es menor de 80% y siempre que tengan
los 15 g de Hb normales. Mientras más disminuye este
pigmento, mayor tendrá que ser la insaturación
para que se alcance el umbral de 5 g de Hb reducida en los
capilares. |
Cianosis periférica
El retardo o estasia de la
circulación al nivel de los capilares permite que los tejidos
extraigan mayor cantidad de O2 de cada unidad de volumen de sangre
que pasa, con formación de más Hb reducida que lo
usual. Un aumento del consumo de O2 por sí solo
no da cianosis, ya que los estados que aumentan el metabolismo celular
también aumentan el flujo sanguíneo tisular.
La estasia circulatoria puede
deberse a vasoconstricción, como sucede con el frío,
acrocianosis, etc., o por obstáculo al retorno venoso, que
puede ser generalizado o focal. En el primer caso tenemos la pericarditis
constrictiva, la estenosis de la válvula pulmonar, la insuficiencia
cardíaca derecha, etc., mientras que en el segundo están
la flebotrombosis, compresión de ramas venosas, várices,
etc.
Cianosis mixta
En este caso, a la hipoxemia
arterial se suma una mayor entrega tisular. Se encuentra corrientemente
en la insuficiencia cardíaca congestiva, que, a través
de congestión pasiva del pulmón, produce cianosis
central por limitación ventilatoria restrictiva y edema alveolar,
y cianosis periférica por estasia venosa en los tejidos por
falla del ventrículo derecho. También es mixta la
cianosis que se presenta por el ejercicio en la altura (mayor consumo
de oxígeno con hipoxemia arterial).
DETECCION CLINICA
DE LA CIANOSIS
La coloración azul-violácea
puede ser detectada fácilmente si es marcada, pero si es
leve o moderada debe buscarse en las zonas en que los tegumentos
son más delgados o hay mayor riqueza de capilares: labios,
lengua, lóbulos de las orejas, alas de la nariz, lecho ungueal.
Existen diversos factores que pueden dificultar su reconocimiento:
- Piel oscura
.
- Vasoconstricción arteriolar con
isquemia de la pie
- Mala iluminación
.
- Variable capacidad de captación
del color azul por parte del observador: no todas las personas
captan el color azul con la misma facilidad, por lo que en grados
leves o medianos de cianosis puede haber discrepancias de apreciación,
incluso entre clínicos de experiencia. Además, en
un mismo individuo la capacidad para percibir esta coloración
cambia durante el día.
Detectada la cianosis, debe
decidirse si la desaturación capilar causante del signo se
debe a desaturación arterial (cianosis central) o a extracción
excesiva de O2 por los tejidos (cianosis periférica).
Normalmente, la historia y el resto del examen físico orientan
hacia la condición causal y, por lo tanto, al tipo de cianosis,
pero si esto no es claro existen algunos elementos que pueden orientar:
en la cianosis periférica la zona cianótica está
usualmente fría debido a la estasia venosa que la produce,
mientras que la lengua se mantiene corrientemente rosada porque
su movimiento continuo y el calor bucal mantienen activa su circulación.
La cianosis central, en cambio, se presenta independientemente de
la temperatura y actividad local, ya que la desaturación
está presente en la sangre arterial antes de llegar al capilar.
En último término, el análisis de gases arteriales
diferencia netamente ambas condiciones.
Puede existir una falsa cianosis,
especialmente labial, en personas que tienen gran abundancia de
plexos venosos peripapilares con tegumentos delgados. También
es posible que se presente cianosis con grados mínimos de
hipoxemia en sujetos con poliglobulia, ya que en ellos el grado
normal de desaturación significa una mayor cantidad absoluta
de Hb reducida en la sangre capilar. La metahemoglobina, alteración
estructural de la Hb generalmente secundaria a drogas, produce coloración
cianótica en concentraciones mucho menores que la hemoglobina
reducida
PULSO PARADOJICO
En condiciones normales la
presión arterial sistólica es hasta 10 mmHg más
baja en inspiración que en espiración (Figura 19-2).
Esta diferencia sería el resultado del balance entre:
a) aumento
del retorno venoso durante la inspiración, que tendería
a aumentar la presión.
b) disminución
de la oferta de sangre al ventrículo izquierdo por dilatación
del lecho vascular pulmonar. Este segundo factor prima ligeramente
sobre el primero, determinando la caída de presión
mencionada.
En pacientes con obstrucción
bronquial difusa marcada, como sucede en las crisis de asma, esta
caída se exagera, superando los 10 mmHg en forma proporcional
a la gravedad de la obstrucción (Figura 19-2).
Figura
19-2. Pulso paradójico. En el trazado normal
se aprecia un descenso de la presión arterial durante
la inspiración que no supera los 10 mmHg. El trazado
en una crisis de asma muestra una caída de presión
de 30 mmHg durante la inspiración.
La menor presión
arterial se traduce en una disminución de amplitud del
pulso durante la inspiración, signo que se conoce como
pulso paradójico. Esta denominación fue adoptada
porque se consideró contradictorio que la atenuación
del pulso radial no se acompañara de una atenuación
del choque de la punta en la palpación cardíaca.
El pulso paradójico
en el asma se explica por la gran negatividad que puede alcanzar
la presión intratorácica inspiratoria en estas circunstancias.
Experimentalmente se ha demostrado que es importante la concomitancia
de hiperinsuflación pulmonar que al comprimir el corazón
limitaría su expansión diastólica. Un mecanismo
similar explicaría el pulso paradójico en pericarditis
constrictivas.
DEDO HIPOCRÁTICO O EN PALILLO
DE TAMBOR.
Se designa como hipocratismo
al aumento indoloro del volumen de la falange distal de los dedos
y, ocasionalmente de los ortejos, con borramiento del ángulo
entre la base de la uña y el dedo (Figura 19-3).
Figura 19-3.
Dedo hipocrático: en el dedo normal (abajo)
la uña y el dorso de la falange forman un ángulo
obtuso abierto hacia arriba. En el dedo hipocrático
el ángulo se ha borrado, la uña se ha curvado
y la falange ha aumentado de volumen. Ocasionalmente es concomitante
con una alteración más extensa y dolorosa que
compromete el periostio de los huesos largos de las extremidades,
llamada osteoartropatía hipertrófica.
El dedo hipocrático se
presenta en bronquiectasias, cáncer bronquial, absceso pulmonar
y fibrosis pulmonar idiopática. También se observa
en cardiopatías congénitas con cortocircuito de derecha
a izquierda, endocarditis subaguda, colitis ulcerosa, cirrosis hepática
y algunos trastornos hipofisiarios. En forma unilateral se ha encontrado
en lesiones arteriales y nerviosas de una extremidad. Existen también
casos constitucionales en que no se identifica una enfermedad causal.
Patogenia
La diversidad de condiciones
en que se encuentra este signo impide una explicación unitaria.
Lo único común a todos los casos es una disminución
de la circulación capilar local por apertura de anastomosis
arteriovenosas al nivel de los pulpejos. Como causas de esta alteración
se ha invocado diversos mecanismos:
Hipoxemia: si bien
está presente en algunas de las afecciones pulmonares que
se acompañan de hipocratismo, no existe ningún paralelismo
entre el grado de hipoxemia y el hipocratismo. Algunos cánceres
sin hipoxemia detectable conducen a hipocratismo rápido
y marcado, mientras que las enfermedades obstructivas crónicas
o la residencia en la altura, con desaturación importante
y persistente, no lo causan.
Cortocircuitos de derecha
a izquierda: pueden deberse a cardiopatías
congénitas, fístulas arteriovenosas pulmonares o
desarrollo de anastomosis entre arterias y venas pulmonares en
bronquiectasias y cáncer. Esta alteración permitiría
el paso directo a la sangre arterial de sustancias vasoactivas
que son normalmente inactivadas a nivel del epitelio alveolar.
En la fibrosis pulmonar idiopática no hay este tipo de
cortocircuitos, pero las células alveolares, al encontrarse
gravemente alteradas, no serían capaces de cumplir con
esta función de inactivación.
Irritación de
troncos nerviosos: este mecanismo ha sido sugerido por casos
de hipocratismo unilateral en pacientes con compresión
del plexo braquial por cáncer y es corroborado por el efecto
favorable de la extirpación del tumor o la vagotomía.
Significación clínica
La presencia de hipocratismo
obliga a buscar las afecciones mencionadas. Debe tenerse presente
que algunas veces puede preceder en meses, y aun años, a
los signos detectables de la afección causal. No es raro
que el paciente no note el cambio e insista en que tiene los dedos
así “de toda la vida”.
OSTEARTROPATÍA HIPERTROFICA
Esta alteración de
naturaleza inflamatoria consiste en un aumento de volumen sensible
de las partes blandas que cubren los extremos de los huesos largos,
junto a una periostitis hipertrófica de las mismas zonas.
Se acompaña de artralgias y, ocasionalmente, de dedo hipocrático.
En el 90% de los casos se presenta acompañando a neoplasias
endotorácicas (cáncer bronquial, mesotelioma, etc.)
y se ha descrito también en relación con otras afecciones
de muy diversa índole: supuraciones broncopulmonares crónicas,
meta y sulfahemoglobinemia crónicas, ginecomastia, prótesis
de aorta abdominal infectada, colitis ulcerosa, etc.
Patogenia. No ha sido posible encontrar un factor común a todas
las condiciones mencionadas y ello ha llevado a plantear diversas
teorías que cubren parcialmente el problema: factores hormonales,
cortocircuitos venoarteriolares, compromiso nervioso, etc.
Valor
clínico. Las articulaciones más comprometidas
son tobillos, muñecas y articulaciones condro-costales, dando
origen a falsos diagnósticos de artropatía. Su presencia
obliga a descartar, en primer término, una neoplasia endotorácica,
tanto por su frecuencia como por su trascendencia.
SIGNOS DE INSUFICIENCIA
RESPIRATORIA
SIGNOS DE HIPOXEMIA
Además de la cianosis,
la hipoxemia puede manifestarse a través de:
- Taquicardia
- Taquipnea
- Alteraciones del sistema nervioso central
La taquicardia, que tiene
la limitante de ser muy inespecífica, puede deberse a catecolaminas
liberadas en el estrés de la insuficiencia respiratoria
o al estímulo del seno carotídeo por la hipoxemia.
Este último mecanismo produce un aumento compensatorio
del débito cardíaco que, dentro de ciertos límites,
logra mantener un aporte normal de oxígeno a los tejidos.
Una característica que permite diferenciar esta taquicardia
de aquella de la fiebre, tensión emocional, insuficiencia
cardíaca e hipertiroidismo es su disminución al
administrar oxígeno y su reaparición al suspenderlo.
La taquipnea suele depender
más de la enfermedad que causa la hipoxemia que de ésta,
ya que una caída de la PaO2 a 40
mmHg aumenta la frecuencia respiratoria sólo en un 20-30%.
El compromiso del sistema
nervioso central de la hipoxemia se manifiesta por una amplia
gama de alteraciones que van desde excitación hasta pérdida
de conciencia, pasando por fallas de concentración, cambios
de personalidad, etc. Su percepción durante el examen físico
general depende del conocimiento previo que el médico tenga
del paciente y de la sospecha de enfermedades causantes de hipoxemia.
SIGNOS DE HIPERCARBIA
El aumento de PaCO2 produce, además de la somnolencia y vasodilatación
mencionadas en la anamnesis, una forma especial de temblor llamado
asterixis (a = sin; sterixis = mantención de posición).
Se manifiesta especialmente en las manos, desencadenándose
especialmente durante la dorsiflexión activa: después
de unos 20-30 segundos de latencia, las manos vuelven lentamente
a la posición de extensión para recuperar bruscamente
la flexión inicial. La sucesión irregular de estos
ciclos configura una especie de aleteo, llamado flapping en la terminología inglesa. Este signo también se
presenta en encefalopatía portal, uremia, período
post anestesia, etc., de manera que para que tenga valor diagnóstico
debe analizarse dentro del contexto general en que se produce.
La retención de CO2 también puede
manifestarse por signos ligados a su efecto vasodilatador con
edema secundario: congestión y edema conjuntival (quemosis)
y síndrome de hipertensión endocraneana. En las
extremidades inferiores se puede producir edema no atribuible
a insuficiencia cardíaca derecha por corazón pulmonar.
De lo expuesto se deduce
que los síntomas y signos de insuficiencia respiratoria
son inespecíficos y que raramente indican por sí
solos el diagnóstico. Además de su falta de especificidad,
tienen baja sensibilidad, ya que con frecuencia aparecen tardíamente.
Por ello es conveniente que en toda condición que pueda
llegar a insuficiencia respiratoria se realice una búsqueda
dirigida de sus manifestaciones y se mida los gases arteriales,
cuando se cuente con el recurso, y no esperar que llamen la atención
signos usualmente tardíos.
EXAMEN FISICO TORACICO
Al igual que otras áreas del organismo,
el examen físico del tórax comprende la inspección,
palpación, percusión y auscultación. Su correcta
ejecución exige buena iluminación, posición cómoda
del médico y del paciente y eliminación de vestimentas
de la zona bajo examen. Aunque la radiografía y otros exámenes
instrumentales han superado al examen físico en diversas áreas,
el dominio de esta técnica sigue siendo esencial por estar
siempre disponible, tener una buena relación costo/efecto y
ser una acción médica que el enfermo espera. Es fundamental
tener presente la sensibilidad y especificidad de cada signo en las
diferentes enfermedades.
Topografía torácica.
Para referirse a la localización de los
hallazgos del examen físico se han descrito múltiples
líneas, puntos de referencia y zonas convencionales (Figura
19-4), entre las cuales tienen mayor utilidad las siguientes:
Angulo de Louis, formado por la articulación
del manubrio y cuerpo del esternón, palpable a través
de la piel como una arista horizontal. A su nivel articula la segunda
costilla, la que sirve de punto de partida para contar las costillas
y espacios intercostales en la cara anterior del tórax.
Vértebra prominente o séptima
cervical, a partir de la cual se pueden contar las vértebras
dorsales.
Vértice escapular que coincide en
el dorso con la séptima costilla cuando el brazo cuelga a
lo largo del cuerpo, lo que permite identificar los espacios intercostales
en el dorso.
Figura 19-4.
Principales líneas y áreas de la cara
anterior del tórax. 1: línea axilar anterior.
2: línea medioclavicular. 3: línea medioesternal.
4: línea tercera costal. 5: línea sexta costal.
SC: área supraclavicular. IC: área infraclavicular.
M: área mamaria. H: hipocondrio.
Líneas Verticales
Medioesternal:
trazada sobre el esternón, separa los hemitórax
derecho e izquierdo.
Medioclavicular: trazada a partir del punto medio de la clavícula; en el sexo
masculino pasa generalmente por el mamelón, por lo que también
se llama mamilar.
Axilares anterior, media
y posterior: descienden respectivamente del
límite anterior, vértice y límite posterior
de la axila.
Espinal: desciende
a lo largo de las apófisis espinosas de la columna dorsal
y divide la cara posterior del tórax en dos mitades.
Líneas Horizontales
Tercera costal: se extiende desde la línea medioesternal hasta la axilar
anterior, a la altura del tercer cartílago costal.
Sexta costal: es paralela
a la anterior a nivel del sexto cartílago costal.
ZONAS
Entre las líneas mencionadas
y otras estructuras de la superficie torácica se delimitan
las siguientes zonas:
Huecos supraclaviculares.
son las depresiones que quedan por encima de las clavículas
que en su fondo contactan con los vértices pulmonares.
Región infraclavicular. está comprendida entre la clavícula y la línea
tercera costal y desde el borde del esternón a la línea
axilar anterior. Los signos semiológicos captados en esta
zona corresponden a ambos hilios pulmonares y parte de los lóbulos
superiores.
Región mamaria. se extiende entre las líneas tercera y sexta costales.
El lado derecho corresponde básicamente al lóbulo
medio y al izquierdo está sobre el corazón y el segmento
lingular del lóbulo superior izquierdo.
Hipocondrios. son
las zonas que se extienden desde la sexta costal hasta el reborde
costal. Es una zona mixta toracoabdominal, que contiene a cada lado
la cúpula diafragmática con las lengüetas pulmonares
que, durante la respiración corriente, ocupan parcialmente
los senos costodiafragmáticos de la pleura. Del lado abdominal
encontramos el hígado a la derecha y el estómago y
bazo, cuando está aumentado de tamaño, a la izquierda
Regiones axilares. se
extienden a ambos lados del tórax, entre las líneas
axilares anterior y posterior. En ellas se proyectan tanto el lóbulo
superior como inferior del pulmón y al lado izquierdo, en
su parte baja, se encuentra el bazo.
Zonas dorsales. aunque
se ha descrito algunas zonas individuales, resulta más útil
localizar los hallazgos haciendo referencia al tercio inferior,
medio o superior del dorso. Si se desea mayor precisión puede
usarse, además, la distancia respecto de la línea
espinal o la vértebra a cuya altura está el signo
que se registra. En la Figura 19-5 se muestra la proyección
aproximada de los lóbulos pulmonares sobre la superficie
del tórax.
Figura 19-5. Proyección de los lóbulos
pulmonares sobre la superficie del tórax. El examen
del dorso informa sobre los lóbulos inferiores; el
lóbulo medio es accesible básicamente en la
parte baja de la cara anterior del hemitórax derecho,
y los lóbulos superiores se proyectan en la parte superior
de las paredes anteriores y axilares.
INSPECCION
La inspección visual
del tórax en sus caras anterior, posterior y laterales permite
apreciar el aspecto de los tegumentos, la conformación del
tórax y la movilidad respiratoria del tórax y abdomen.
ESTADO DE LA PIEL
Entre las alteraciones que
pueden relacionarse con enfermedades pleuropulmonares o dar síntomas
atribuibles a ellas puede mencionarse:
Indicadores de trauma
reciente o antiguo: equimosis, heridas, cicatrices, patológicas
o quirúrgicas, etc. Cualquiera de estos hallazgos debe ser
complementado con el correspondiente interrogatorio sobre su origen
y evolución.
Bandas o zonas de eritema
con vesículas o costras que, sobre el trayecto de nervios
intercostales, indican herpes zóster. En etapas tempranas
el paciente puede no haber observado las alteraciones cutáneas
características y relatar un dolor que puede estimarse erróneamente
como pleural.
Circulación venosa
anormal: se observa en obstrucción mediastínica
de la vena cava superior, casi siempre neoplásica, con ingurgitación
de las venas de la parte alta del tórax, cuello y cabeza;
cianosis de igual distribución y edema de la misma zona (edema
en esclavina).
CONFORMACION DEL
TORAX
Debe observarse primero la
forma y simetría general del tórax y luego las deformaciones
localizadas.
Alteraciones de la forma
general del tórax. Aparte de las variaciones dependientes
de la constitución del individuo, existen algunas conformaciones
características:
Tórax en tonel. En esta alteración el diámetro anteroposterior
del tórax está aumentado, aproximándose al
transversal. Por asociarse con frecuencia a enfisema pulmonar, también
se le ha designado tórax enfisematoso. Sin embargo, esto
es un error, ya que el signo no es ni específico ni sensible
para esta afección, puesto que el diámetro anteroposterior
también puede aumentar en asma y en cifosis, mientras que
puede existir enfisema importante con tórax de forma normal
e, incluso, aplanado.
Cifoescoliosis. Es
la máxima distorsión torácica por combinación
de cifosis y escoliosis de la columna dorsal. Significa, usualmente,
trastornos importantes de la mecánica ventilatoria.
Pectum carinatum o en
quilla y pectum excavatum. Consisten en la prominencia angulada
del esternón o depresión del mismo, respectivamente.
Derivarían de alteraciones de crecimiento de los cartílagos
costoesternales, siendo su repercusión funcional escasa o
nula.
Tórax raquítico. Por la mayor maleabilidad de los huesos en el niño con
raquitismo, se puede producir, si esta condición es extrema,
un hundimiento permanente del perímetro torácico inferior
por la tracción centrípeta del diafragma (tórax
piriforme o en forma de pera) o prominencia de las articulaciones
condrocostales que se traducen en una fila de nódulos paralelos
a ambos lados del esternón o rosario raquítico. Su
frecuencia ha disminuido considerablemente en nuestro país
con la reducción de los trastornos nutricionales.
Deformaciones torácicas
localizadas. Pueden detectarse por la comparación de
ambos hemitórax, teniéndose presente que normalmente
éstos no son perfectamente simétricos. La variedad
de posibles deformaciones es muy amplia y sólo mencionaremos
algunos ejemplos.
Retracción de un
hemitórax. Generalmente implica atelectasia, retracción
fibrosa pleural o es efecto de una escoliosis dorsal.
Abombamiento de un hemitórax.
Se observa en derrames pleurales y neumotórax de mediana
o mayor cuantía.
Llenamiento o masas en
los huecos supraclaviculares por ganglios linfáticos.
Tumores localizados que
pueden ser de origen inflamatorio o neoplásico.
Atrofia de grupos musculares
generalmente debida a inactividad.
Posición de la tráquea: Aparte de las alteraciones
por enfermedades de laringe y cuello, la tráquea puede desviarse
de la línea media en las afecciones que retraen o aumentan
el contenido de un hemitórax: atelectasias, fibrotórax,
derrame pleural masivo, etc.
MOVILIDAD RESPIRATORIA
La movilidad del tórax
debe examinarse durante la respiración espontánea
del enfermo, evitando que se dé cuenta de que está
siendo observado. Deben considerarse los siguientes aspectos:
Tipo general de respiración. La respiración espontánea en reposo es normalmente
diafragmática, por lo que los movimientos respiratorios son
apreciables en el abdomen superior y en la parrilla costal inferior
(respiración abdominal y costal inferior). En el ejercicio
y respiración profunda voluntaria entran a actuar músculos
auxiliares, con movilización del esternón y costillas
superiores (respiración costal superior). El tipo respiratorio
es igual en el hombre y la mujer, pudiendo cambiar si hay procesos
torácicos o abdominales que limiten la movilidad por rigidez
o dolor, o si hay fatiga diafragmática.
Simetría de la
movilidad. Normalmente ambos hemitórax y hemiabdómenes
se mueven simétricamente. Las zonas retraídas o abombadas
del tórax tienen usualmente menor movilidad, por la interferencia
mecánica que significa la fibrosis, la atelectasia o el derrame
pleural causantes de la deformación. Igual limitación
se observa ante la existencia de dolor pleural o parietal en un
hemitórax.
Formas de movilidad
anormal
Actividad de la musculatura
auxiliar respiratoria. La participación activa de la
musculatura auxiliar respiratoria se evidencia por su contracción
durante la inspiración, la cual es especialmente notoria
al nivel de los esternocleidomastoideos. Ocasionalmente el paciente
apoya y fija los brazos para permitir un mejor accionar de los pectorales.
Alternancia. Cuando
existe fatiga diafragmática pueden producirse períodos
alternados de respiración abdominal y de respiración
costal superior, lo que permite al diafragma reposar intermitentemente.
Respiración paradójica. Normalmente, las paredes del tórax y abdomen se expanden
durante la inspiración y se retraen durante la espiración.
En casos de fatiga o parálisis diafragmática bilateral,
el músculo flácido es aspirado pasivamente durante
la inspiración por la presión negativa del tórax
que se expande, lo que arrastra la pared abdominal que se deprime
(Figura 19-6).
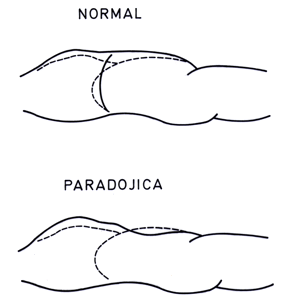
Figura 19-6. Respiración paradójica. Normalmente en la inspiración
tanto el tórax como el abdomen se desplazan hacia fuera
(línea continua) para hundirse en la espiración
(línea discontinua). En la respiración paradójica
los movimientos del tórax son normales, pero el abdomen
se hunde en la inspiración.
Tórax volante. Se observa en fracturas costales múltiples, en las que
un área de la pared costal queda desligada del resto (tórax
volante), moviéndose en forma paradójica, ya que se
deprime en la inspiración y expande en la espiración.
Retracción del
reborde costal inferior o signo de Hoover. Cuando existe hiperinsuflación
pulmonar marcada (asma, enfisema) el diafragma se aplana, pierde
su forma de cúpula y su contracción produce una tracción
radial que aproxima sus inserciones costales hacia el centro frénico.
Esta acción se exterioriza como una depresión inspiratoria
del reborde costal inferior, especialmente notorio en las zonas
laterales. También puede observarse en casos en que la presión
intratorácica en inspiración se negativiza en forma
exagerada.
Tiraje. Cuando aumenta
mucho la resistencia inspiratoria y deben generar presiones negativas
exageradas para hacer entrar el aire, se produce una succión
de las partes blandas, o tiraje, que se evidencia al nivel de los
espacios intercostales y huecos supraclaviculares.
PALPACION
Parte importante de los hallazgos
de la inspección pueden ser corroborados y complementados
por la palpación, que añade información que
permite afinar la interpretación: sensibilidad dolorosa,
relación con estructuras torácicas, temperatura, consistencia,
movilidad, etc. Además, informa sobre el tono y contracción
de los músculos, la existencia de tumores no visibles y la
sensibilidad de huesos, músculos y nervios.
VIBRACIONES VOCALES
Las vibraciones de las cuerdas
vocales transmitidas a través del árbol bronquial
y parénquima pulmonar dan origen a una percepción
táctil en la superficie torácica denominada vibraciones
vocales.
El contenido aéreo
del pulmón transmite mejor las vibraciones de frecuencia
baja, como la voz grave del hombre, que las de frecuencia alta,
características de la voz aguda de la mujer y del niño.
Las vibraciones se captan con mayor claridad en las zonas de proyección
de grandes y medianos bronquios (regiones subclaviculares e interescapular)
y para su producción se instruye al paciente decir "treinta
y tres" o cualquier otra locución que tenga varias letras
“"r"”.
En la medida que el parénquima
pulmonar se condensa, con preservación de la permeabilidad
bronquial, las vibraciones se transmiten mejor, ya que el medio
sólido es un mejor medio de conducción que el aire.
La condensación neumónica constituye la causa más
frecuente de aumento de las vibraciones vocales.
Por el contrario, el aumento
del contenido aéreo, como sucede en la sobreinsuflación
pulmonar, atenúa las vibraciones en forma más o menos
generalizada. Igual alteración puede producirse por falla
de producción, en la afonía o en las voces agudas.
La atenuación o abolición localizada deriva de defectos
de transmisión por obstrucción de un bronquio grueso
o mediano, o por la interposición de aire, líquido
o sólido en la pleura.
FREMITOS
Otros ruidos respiratorios
de frecuencia baja pueden también dar origen a vibraciones
palpables o frémitos, que se perciben en las mismas áreas
donde se ausculta el ruido de origen. Los frotes pleurales suelen
originar frémitos y, ocasionalmente, también se pueden
percibir si hay roncus intensos de tonalidad baja.
PERCUSION
Para analizar la percusión
y, más adelante, la auscultación es conveniente revisar
sumariamente algunas propiedades físicas del sonido.
Características físicas
del sonido
El sonido consiste en ondas
de compresión y descompresión generadas por la vibración
de un cuerpo tras la aplicación de energía. Esta vibración
se transmite con mayor facilidad en los sólidos, disminuye
en el líquido y más aún en el medio gaseoso,
no existiendo transmisión en el vacío. Esta mayor
o menor facilidad de transmisión se manifiesta tanto en la
velocidad de transmisión como en la distancia que la onda
puede recorrer.
Los sonidos tienen las siguientes
cualidades:
Frecuencia. Corresponde
al número de ondas por unidad de tiempo. El oído humano
es capaz de percibir sonidos entre 16 y 16.000 Hz (1 Hertz = 1 oscilación
por segundo). Los ruidos respiratorios normales son de baja frecuencia,
entre los 16 y 500 Hz, región en la cual el oído humano
es poco sensible.
Intensidad. Corresponde
a la amplitud de la onda sonora y representa la energía que
tiene el sonido. El oído humano no capta todas las longitudes
de onda con igual facilidad: la máxima sensibilidad ocurre
entre 1.000 a 2.000 Hz. Bajo y sobre esta frecuencia se necesitan
sonidos de mayor intensidad para ser percibidos.
Duración. Tiene
relación con el punto anterior. A menos que el sonido se
produzca en forma continua, su percepción tiende a disminuir
gradualmente. Por ejemplo, al tañir una cuerda de un instrumento,
ésta origina una nota, dependiente de la frecuencia de las
vibraciones, la cual se va apagando hasta dejar de ser percibida
cuando su energía (intensidad) cae por debajo del umbral
de audición.
Timbre. Los sonidos
en realidad son una mezcla de frecuencias. Por ejemplo, al tañir
una cuerda ésta vibra como un todo, produciendo una nota
o frecuencia en función de su longitud. Pero, a su vez, cada
mitad de la cuerda entra en vibración y cada cuarto de cuerda
también lo hace. Por lo tanto, el sonido que escuchamos no
es una frecuencia pura, sino una combinación del sonido de
frecuencia más baja, que da la nota fundamental, con todos
los otros de tonalidad más alta (octavas). A su vez, la caja
de resonancia de un instrumento musical amplifica algunas de estas
frecuencias. Este proceso complejo es el que da a cada instrumento
un timbre especial, que permite diferenciar, por ejemplo, la nota
do producida por un piano de la obtenida con una guitarra o un contrabajo.
Los ruidos respiratorios y los de la voz humana son también
mezclas muy complejas de sonidos de diferentes frecuencias, lo que
les da un timbre característico que puede ser modificado
por diferentes condiciones patológicas.
PERCUSIÓN DEL TORAX
El tórax contiene
los pulmones, normalmente llenos de aire, y los órganos mediastínicos,
sólidos o llenos de sangre. Al percutir sobre la pared torácica
se obtienen diferentes sonidos según la naturaleza del contenido
inmediato a la parte percutida. Clásicamente se pensaba que
lo que entraba en vibración y producía el sonido era
el contenido mismo, pero se ha demostrado que lo que vibra es la
pared. La densidad del contenido en contacto inmediato con la pared
influye modificando el grado de tensión de ésta, tal
como lo hace una mano presionando con diferente fuerza sobre el
parche de un timbal. En una autopsia la percusión directa
sobre el pulmón mismo origina un sonido totalmente diferente
al obtenido al percutir la pared torácica.
Debido a este fenómeno
físico es posible deducir la densidad física del contenido
del tórax a través de una maniobra externa, lo que
no es sino la aplicación metódica de la técnica
casera que se usa cuando queremos saber si un recipiente, cuyo interior
no podemos ver, está lleno de líquido o vacío.
El creador de este método, en el siglo XVIII, Leopoldo Auenbrugger,
era hijo de un tabernero que empleaba esta maniobra para saber la
cantidad de cerveza que quedaba en sus toneles.
La percusión puede
realizarse de dos formas:
Directa. Se realiza
golpeando el tórax con los pulpejos de la mano percutora.
Es útil en derrames pleurales, donde permite captar con los
dedos una especial sensación de resistencia, que caracteriza
lo que más adelante describiremos como matidez hídrica.
Indirecta. Es la más
usada y, bien aplicada, es capaz de captar variaciones localizadas
de la densidad de los órganos torácicos subyacentes
a la pared. Con el pulpejo del dedo medio de una mano se percute
sobre un dedo de la otra, aplicado de plano sobre el área
del tórax que se explora. El dedo que recibe los golpes debe
apoyarse, de preferencia, paralelo a los espacios intercostales,
ya que de lo contrario los dedos pueden quedar como puentes entre
costillas con un diferente grado de contacto con la superficie torácica,
lo que origina variaciones en el sonido obtenido al percutir. Otro
detalle técnico importante es que hay que golpear suavemente,
como para ser oído sólo por quien examina. La percusión
intensa hace vibrar no sólo la zona bajo el dedo receptor,
sino también zonas vecinas, enmascarándose lesiones
localizadas. Con la práctica se puede percutir en forma tal
que, más que oírse un ruido, se palpan las vibraciones
provocadas, técnica que resulta útil en condensaciones
o derrames pleurales de poco volumen.
Mediante la percusión
pueden obtenerse en el tórax diferentes tipos de sonido.
Sin pretender que puedan identificarse a través de la descripción
escrita, podemos definir los siguientes:
Resonancia o sonoridad
normal. Es un ruido hueco, prolongado, de tonalidad baja y no
musical, que se obtiene al percutir la pared sobre pulmón
normal, sin contacto de otros órganos. Se le puede autodemostrar
fácilmente percutiendo en la región subclavicular.
Matidez o macidez. Es
un ruido corto, de tonalidad más alta que el anterior, que
da la impresión de golpear sobre un sólido. La percusión
sobre el muslo lo produce en forma típica.
Submatidez. Ruido
intermedio entre la sonoridad normal del parénquima aireado
y la matidez de un sólido.
Hipersonoridad. Es
un ruido más intenso, más alto y más largo
que la resonancia normal. Traduce un aumento del contenido aéreo.
Timpanismo. Es la
exageración del ruido anterior que adquiere un carácter
musical. Normalmente puede observarse sobre el estómago lleno
de gas y, patológicamente, sobre un neumotórax extenso.
En el aparato respiratorio,
esta técnica semiológica se aplica para delimitar
los pulmones y para determinar las variaciones de densidad física
de las estructuras en contacto con la zona percutida. La comparación
de zonas simétricas de ambos hemitórax facilita la
detección de variaciones leves o moderadas.
DETERMINACION DE LA TOPOGRAFIA
INTRATORACICA
La diferencia entre la sonoridad
característica del pulmón y la matidez de órganos
o estructuras sólidas permite delimitar los bordes inferiores
de los pulmones, los movimientos diafragmáticos y la matidez
cardiovascular en forma gruesa, de manera que es útil cuando
existen anomalías importantes. Si se necesita información
fina deberá recurrirse a la imagenología.
Límites inferiores
del pulmón. En la cara anterior, el límite inferior
del pulmón derecho durante la respiración tranquila
es fácil de determinar por su contraste con la matidez del
hígado. Sigue una línea horizontal que pasa por el
quinto espacio intercostal al nivel de la línea medioclavicular.
Este límite desciende con los aumentos de volumen pulmonar
por sobreinsuflación y asciende cuando este órgano
se retrae por atelectasia o fibrosis. Igual efecto tiene el ascenso
del hígado que se observa en parálisis diafragmática,
embarazo, ascitis, etc. Puede falsearse cuando un derrame pleural
se suma a la matidez hepática o cuando esta última
se borra por un neumoperitoneo. A la izquierda, la bolsa aérea
del estómago se traduce por hipersonoridad o timpanismo,
que se confunde gradualmente con la sonoridad pulmonar.
En la cara dorsal, los pulmones
llegan a ambos lados hasta una línea horizontal al nivel
de la undécima vértebra dorsal, con alguna variación
de acuerdo al hábito constitucional del paciente.
Movimientos diafragmáticos. Los límites descritos descienden tres a seis centímetros
en la inspiración profunda, excursión que desaparece
o disminuye en condiciones que limitan la movilidad diafragmática:
parálisis del músculo, aumento de presión abdominal
que se opone a su descenso inspiratorio, pérdida de la cúpula
diafragmática por disminución de la presión
negativa intratorácica (enfisema, hiperinsuflación
pulmonar, neumotórax), adherencias costopleurodiafragmáticas,
etc. La presencia de un derrame pleural, al falsear el límite
inferior del pulmón, impide determinar la verdadera excursión
diafragmática.
Matidez cardiovascular.
En aquellas zonas en que el corazón contacta directamente
con la pared torácica, la percusión revela una franca
matidez, pero hacia los bordes del órgano, la interposición
normal de lengüetas pulmonares da una submatidez que sólo
permite una definición aproximada de la forma y tamaño
del corazón. Nos limitaremos aquí a enumerar algunos
de los principales cambios que podemos observar, especialmente en
relación con alteraciones pleuropulmonares de mediana o gran
magnitud:
- Desplazamiento de la matidez
cardíaca: retracción del mediastino por fibrotórax
y atelectasia masivas, o rechazos de éste por derrames
pleurales, neumotórax a tensión, cifoescoliosis,
etc.
- Borramiento de la matidez
cardíaca: superposición de parénquima pulmonar
hiperinsuflado (enfisema, asma, etc.); presencia de aire en la
pleura (neumotórax).
- Aumento de la matidez
cardiovascular: cardiomegalia importante, derrame pericardíaco,
aneurisma aórtico, etc.
DETERMINACION DE LA DENSIDAD
DEL CONTENIDO TORACICO
Por la experiencia previa
y por comparación con zonas simétricas del tórax,
puede deducirse la cantidad relativa de gas, líquido o sólido
subyacente al área de la pared puesta en vibración
por la percusión.
El reemplazo de aire del
pulmón por material más denso se traduce generalmente
por matidez. Sin embargo, para que ésta sea captada es necesario
que la zona comprometida esté en contacto con la pared torácica
y tenga un cierto volumen. Esta situación se observa con
máxima claridad y relativa frecuencia en la condensación
neumónica. En menor escala se puede presentar en el infarto
pulmonar y raramente en tumores y quistes pulmonares de contenido
líquido que infiltran o desplazan el parénquima aireado.
Las atelectasias no suelen dar matidez notoria por su volumen reducido
y por la pérdida de contacto con la pared debido a su retracción.
En la medida que se interponga parénquima aireado entre una
condensación y la pared torácica, o la condensación
sea incompleta, la matidez pasa a submatidez e, incluso, a resonancia
normal. En suma, la matidez como signo de condensación es
de baja sensibilidad.
La presencia de líquido
en la pleura (derrame pleural, hidrotórax) también
da matidez que, en caso de derrame abundante, es intensa y toma
un carácter especial de resistencia que se capta con el dedo
receptor o con la percusión directa (matidez hídrica).
Otra característica que distingue a la matidez causada por
líquido libre en la cavidad pleural es su borde superior,
que adopta una curva con su vértice en la región axilar
y sus puntos más bajos hacia su línea media, tanto
en la zona ventral como dorsal, denominada curva de Damoisseau.
Esta forma no corresponde a la realidad física, ya que el
límite superior del líquido es horizontal. La falsa
impresión se produce porque la capa de líquido es
más gruesa en la cara axilar que en las caras anterior y
posterior del pulmón (Fig. 50-1). Esta conformación
de la cámara pleural se debe a que el pulmón se retrae
más en sentido transversal que anteroposterior. La percusión
en decúbito lateral permite corroborar la existencia del
derrame por los cambios de la matidez al desplazarse el líquido.
Por otra parte, si el cambio de posición no produce variación
en la matidez, es índice de enquistamiento del derrame pleural
o de que la matidez se debe a condensación del parénquima.
El aumento de contenido aéreo,
como sucede en el enfisema o durante una crisis asmática,
da origen a hipersonoridad. Si el aire está a presión,
como en un neumotórax hipertensivo o una bula gigante insuflada,
se obtendrá timpanismo.
AUSCULTACION
El funcionamiento normal
del aparato respiratorio da origen a sonidos o ruidos que pueden
escucharse a distancia o en la superficie torácica; diversas
enfermedades pueden alterar estos ruidos o producir otros.
Origen de los ruidos respiratorios
El flujo de aire a través
de las vías aéreas causa turbulencias, que originan
las vibraciones que percibimos como ruidos. Las turbulencias se
producen en las zonas donde la velocidad del aire es mayor y en
aquellas con condiciones geométricas que dificultan un flujo
laminar. Esto ocurre principalmente en la laringe y en las bifurcaciones
de los bronquios mayores, lobulares y segmentarios. En las vías
aéreas más periféricas el área de sección
global va aumentando, por lo que la velocidad del aire disminuye
progresivamente y el flujo se hace laminar, cesando a nivel alveolar.
Por lo tanto, a este nivel normalmente no se originan ruidos respiratorios.
Diferentes estudios han demostrado
que los ruidos que se perciben a la auscultación de la pared
torácica durante la respiración normal no se originan
en la laringe , como se creía años atrás, sino
que nacen en los bronquios mayores, principalmente lobulares y segmentarios.
Estos ruidos son transmitidos a través de las vías
aéreas tanto hacia la boca como hacia la periferia. El análisis
de los ruidos registrados en la boca muestra una amplia variedad
de frecuencias, mientras que los obtenidos en la pared torácica
son principalmente de baja frecuencia, con intensidad decreciente
de aquellos con frecuencias superiores a 500 Hz. Lo anterior se
debe a que el tejido pulmonar normal que rodea las vías aéreas
actúa como un filtro que sólo permite transmitir las
frecuencias bajas, lo que, como veremos, tiene importantes implicancias
semiológicas.
Auscultación clínica
Los trastornos patológicos
pueden modificar estos ruidos tanto en su producción como
en su transmisión, o agregar otros nuevos. La auscultación
persigue captar estos ruidos e interpretarlos en términos
de las alteraciones morfológicas y funcionales que pueden
producirlos. La auscultación es el procedimiento del examen
físico que tiene mayor rendimiento y puede ser directa,
poniendo el oído en contacto con el tórax,
o indirecta a través de un estetoscopio, método
que por su mayor comodidad e higiene ha desplazado al primero, salvo
en la identificación de frotes pleurales dudosos. Esta técnica
instrumental fue desarrollada a principios del siglo XIX por Laennec,
quien por ser clínico y patólogo estableció
con notable acierto las correlaciones entre los signos y la morfología
alterada. Desgraciadamente, sus sucesivos continuadores y traductores
cambiaron el sentido de muchas de sus denominaciones y acumularon
interpretaciones teóricas sobre la génesis de los
ruidos, que se dieron por demostradas. Estos factores condujeron
a una considerable anarquía de terminología y a una
sobrevaloración del método. En los últimas
décadas se han efectuado análisis objetivos mediante
estudios experimentales y registro electrónico de los fenómenos
acústicos. Esto ha permitido eliminar categorías artificiales
de ruidos, aclarar sus mecanismos de producción y transmisión
e identificar aquellas correlaciones clínico-patológicas
realmente demostradas. Además, se ha alcanzado un consenso
internacional en torno a una nomenclatura simplificada, que fue
traducida y adaptada en 1987, bajo el patrocinio de la Sociedad
Chilena de Enfermedades Respiratorias, para su uso en el país.
De acuerdo con esta convención, los ruidos auscultables en
el aparato respiratorio se clasifican como se indica en la Tabla
19-1.
TABLA
19.1
CLASIFICACIÓN DE RUIDOS AUSCULTATORIOS
RUIDOS DE LA RESPIRACION
Ruidos respiratorios normales
Ruido traqueobronquial
Murmullo pulmonar
Alteraciones del ruido respiratorio
Respiración ruidosa
Respiración soplante y soplo tubario
Disminución o abolición del murmullo pulmonar
TRASMISION DE LA VOZ
Normal
Broncofonía
Egofonía
RUIDOS AGREGADOS O ADVENTICIOS
Continuos
Roncus
Sibilancias
Estridor
Discontinuos
Crepitaciones
Frotes pleurales
Estertores traqueales
|
Las diferentes características físicas
de los pacientes explican la amplia escala de variaciones que pueden
tener los ruidos respiratorios normales. Sólo la práctica
repetida en muchos sujetos con aparato respiratorio normal permitirá
al examinador adquirir la base que le servirá para interpretar
las desviaciones de lo normal.
El examen debe realizarse
despejando de ropa la región en estudio, ya que ésta
puede originar o enmascarar ruidos. Conviene instruir al paciente
que debe respirar profundo y por la boca abierta, sin hacer ruido
con las cuerdas vocales. La respiración por la nariz y la
respiración superficial limitan la velocidad de la corriente
aérea, atenuando los ruidos.
Además de auscultar
la respiración del paciente, debe analizarse la transmisión
de la voz desde las cuerdas vocales a la superficie torácica.
También es útil hacer toser al enfermo ya que esta
maniobra, que acelera considerablemente la velocidad de la corriente
aérea, puede modificar significativamente algunos ruidos
patológicos.
La auscultación debe
ser metódica, de manera que toda la superficie torácica
sea explorada, que todos los ruidos normales sean analizados y que
cada ruido anormal que se escuche sea estudiado en todas sus características
y relaciones. Es conveniente que a raíz de hallazgos auscultatorios
localizados se repita la palpación y percusión en
forma dirigida, pudiendo con frecuencia captarse alteraciones que,
por ser poco notorias, pasaron inadvertidas al realizar el procedimiento
en forma general.
Aunque diversos métodos
de grabación de los ruidos dan más información,
por su complejidad y disponibilidad, su aplicación se ha
restringido básicamente a la investigación
RUIDOS DE LA RESPIRACION
Ruidos respiratorios normales
La auscultación del
tórax normal permite captar los siguientes ruidos:
Ruido traqueobronquial
o bronquial. Si se ausculta sobre la parte superior del esternón
y zonas inmediatas se escucha en ambas fases de la respiración,
un ruido intenso de tonalidad alta, de carácter rudo y áspero
que se genera por turbulencias del aire en la tráquea y bronquios
mayores de 4 mm.Si el estetoscopio se aplica sobre la tráquea
extratorácica el ruido se percibe con máxima intensidad.
Murmullo pulmonar (breath
sounds). La auscultación de las zonas del tórax
que corresponden a parénquima pulmonar, alejado de los grandes
bronquios, revela un ruido de intensidad y tonalidad bajas que ocupa
la totalidad de la inspiración, pero sólo la mitad
o menos de la espiración. Hasta hace algunos años
se planteó que este ruido era generado por el paso del aire
desde los bronquíolos a los alvéolos o vesículas
aéreas, por lo que se le denominó murmullo vesicular.
Estudios fisiológicos han demostrado que la velocidad con
que se mueve el aire a este nivel es insuficiente para generar un
ruido audible. Actualmente se acepta que el origen mas importante
de este ruido está en turbulencias generadas en los bronquios
lobulares y segmentarios que ventilan el parénquima alveolar
auscultado que se atenúan y modifican por efecto de la filtración
por el parénquima alveolar lleno de aire. Por estas razones
la denominación de murmullo pulmonar es mas precisa.
La desaparición del
ruido a mitad de la espiración se debería a que, al
decrecer el flujo espiratorio en esta fase, la intensidad del ruido
disminuye, no siendo capaz de atravesar el filtro parenquimatoso,
ya que la corriente espiratoria aleja las turbulencias de la superficie
del tórax.
A medida que el área
de auscultación se aproxima a bronquios mayores, se produce
una superposición gradual de murmullo pulmonar y ruido traqueobronquial.
Alteración de los
ruidos respiratorios
Respiración
ruidosa. En las personas normales, la respiración
espontánea en reposo es prácticamente inaudible al
nivel de la boca. Si la respiración se hace más profunda
y/o más rápida (jadeo, ejercicio, suspiros) es posible
escucharla, incluso a distancia.
En pacientes con obstrucción
bronquial difusa, la respiración de reposo puede hacerse
audible, probablemente por un aumento de turbulencias en los bronquios
estrechados. Esta respiración ruidosa puede o no acompañarse
de sibilancias, ruido adventicio también ligado al estrechamiento
bronquial.
Respiración
soplante y soplo tubario. La solidificación
del parénquima pulmonar por eliminación o reemplazo
del aire establece un nexo acústico entre los bronquios gruesos
o medianos y la pared torácica, que permite que el ruido
bronquial se ausculte poco modificado en regiones en que normalmente
sólo se escucha el murmullo pulmonar. Este ruido, que es
de intensidad y tonalidad altas y que se escucha en ambas fases
de la respiración, es llamado soplo tubario porque es parecido
al que se genera al soplar a través de un tubo. Para que
una condensación dé origen a este signo debe tener
relación con bronquios permeables y ser suficientemente extensa
como para conectar bronquios de por lo menos de 3 a 5 milímetros
de diámetro con la pared del tórax. Cuando la condensación
es parcial o de menor extensión, el ruido bronquial sólo
retiene parte de sus características, siendo denominado respiración
soplante, cuya diferencia con el tubario es sólo cuantitativa.
La causa más frecuente de soplo tubario típico es
la neumonía, que puede consolidar áreas extensas sin
comprometer la permeabilidad bronquial. También puede auscultarse
en áreas de pulmón condensado sin vía aérea
permeable, como atelectasias, cuando éstas están en
contacto con la tráquea o grandes bronquios.
En derrame pleurales importantes,
el líquido puede colapsar y consolidar el pulmón,
manteniendo los bronquios permeables, creando las condiciones para
un soplo tubario. Sin embargo, el propio derrame bloquea su auscultación,
excepto en su límite superior, donde la capa de líquido
es más delgada. A través de este filtro acústico
se escucha preferentemente la parte espiratoria del soplo, con un
carácter suave y lejano. Este soplo tubario modificado se
ha denominado soplo pleurítico, pero esta designación
es equívoca, ya que un soplo similar puede escucharse en
neumonías, no siendo por lo tanto específico de patología
pleural.
Disminución
o abolición del murmullo pulmonar. Esta alteración
se debe a una disminución de la ventilación o a factores
que entorpecen la transmisión del murmullo pulmonar hasta
el oído del examinador, pudiendo ser generalizada o localizada.
El primer caso se observa en hipoventilación global por déficit
de estímulos ventilatorios, por parálisis de músculos
respiratorios o por disminución difusa del flujo aéreo
y aumento de la capa de aire en enfisema. En cambio, la disminución
del murmullo será localizada en obstrucciones bronquiales
regionales y en atelectasias. Ya sea por contraste, o porque existe
una hiperventilación compensatoria, en estos casos el murmullo
pulmonar se puede auscultar aumentado en el resto del tórax.
La abolición del murmullo pulmonar por defecto de transmisión
se observa típicamente en derrames pleurales y neumotórax.
Espiración
prolongada. Cuando hay obstrucción bronquial, ésta
se acentúa durante la espiración, por lo cual el murmullo
pulmonar generado en esta fase aumenta de intensidad y su duración
auscultable se acerca e incluso sobrepasa a la de la inspiración.
Se escucha en forma generalizada en pacientes con enfisema, asma
y algunos casos de inflamación aguda de las vías aéreas.
Su comprobación en zonas limitadas sugiere una obstrucción
bronquial localizada.
TRANSMISION DE LA VOZ
Transmisión normal de la voz
Para la auscultación
de la voz el paciente debe decir pausadamente “treinta y tres”,
palabras que por sus letras “erre” producen vibraciones
adecuadas para su transmisión a través del aparato
respiratorio. Si la voz se ausculta sobre la tráquea, el
sonido es intenso y se percibe claramente la articulación
de las palabras. En cambio, en las zonas del tórax de proyección
alveolar el ruido es más apagado y no se percibe la articulación
con claridad, porque se borran las vocales por el efecto de filtro
del pulmón. Como ya se mencionó el medio acústico
broncopulmonar conduce mejor la voz de tonalidad grave .
Alteraciones en la transmisión
de la voz
Aumento o broncofonía. Las mismas condiciones que producen el soplo tubario ofrecen también
un mejor canal de transmisión para la voz, de manera que
ésta se ausculta con mayor intensidad y nitidez en la superficie
torácica en correspondencia con una condensación.
El fenómeno se denomina broncofonía, por similitud
con la auscultación en el área de proyección
de un bronquio grueso, y su significación es similar al soplo
tubario. Por diferencias de transmisión derivadas de la frecuencia
de las vibraciones, no siempre existe paralelismo estricto entre
estos signos que, en consecuencia, se complementan. Cuando la articulación
de las palabras se percibe con toda claridad se habla de pectoriloquia,
que ocasionalmente es más notoria con la voz cuchicheada
(pectoriloquia áfona). Estos signos tienen la misma significación
que la broncofonía.
Egofonía o
voz de cabra. Es una forma de broncofonía en que
la voz se percibe alta y entrecortada como el balido de una cabra.
Se observa en la parte alta de algunos derrames pleurales en que
la capa de líquido deja pasar sólo los tonos altos,
interceptando los bajos.
Disminución
o abolición de la voz transmitida. Obviamente, no
se auscultará la voz en personas afónicas, pero si
la voz se emite bien y no se percibe sobre el tórax, deberá
pensarse en un obstáculo para su transmisión: obstrucción
de bronquios gruesos, aumento del contenido aéreo del pulmón
(asma, enfisema), aire o líquido en la pleura, pared torácica
gruesa (tejido adiposo, edema).
RUIDOS AGREGADOS O ADVENTICIOS
Se denomina adventicios a
aquellos ruidos usualmente ausentes en la auscultación del
pulmón normal, que se generan por la vibración de
estructuras alteradas.
En esta área es donde
se ha descrito más variantes de ruidos sin un fundamento
objetivo, suponiéndose teóricamente mecanismos y relaciones
clínico-patológicas. La utilidad clínica que
se atribuyó a esta semiología excesivamente detallada
se debió, probablemente, a que la interpretación de
la auscultación en la práctica clínica se realiza
habitualmente en forma sesgada, puesto que al auscultar al paciente
ya se cuenta con la orientación diagnóstica dada por
la anamnesis y otros elementos del examen físico. Aquí,
sólo analizaremos aquellos signos de validez objetivamente
comprobada.
Estridor o cornaje.
Es un ruido muy intenso que se oye a distancia, generado
en obstrucciones de la vía aérea alta: laringe, tráquea
y bronquios mayores. Cuando la obstrucción es extratorácica,
el ruido tiene predominio inspiratorio porque en esta fase se acentúa
la estenosis de la vía aérea por efecto del desbalance
entre la presión negativa inspiratoria dentro de la vía
aérea y la presión atmosférica que la rodea.
Lo inverso ocurre en lesiones intratorácicas.
Sibilancias.
Cuando un flujo aéreo suficiente pasa por una zona estrechada
de un bronquio, sus paredes entran en vibración generando
un ruido musical agudo. denominado sibilancia o.
Las sibilancias pueden oírse
en ambas fases de la respiración, pero usualmente aparecen
o se acentúan en espiración, por efecto de la reducción
de calibre bronquial en esta fase. En casos dudosos puede recurrirse
a una espiración forzada para provocarlas, pero debe tenerse
presente que en algunas personas normales la compresión dinámica
producida por esta maniobra es de magnitud suficiente como para
producir sibilancias. En este caso se caracterizan por ser múltiples,
simultáneas y de la misma tonalidad. En los enfermos, en
cambio, la obstrucción bronquial no es homogénea,
por lo que las sibilancias son disparejas en distribución
y tonalidad.
Las sibilancias se transmiten
muy bien a lo largo de la columna aérea bronquial, de manera
que salvo, que se produzcan muy periféricamente, pueden auscultarse
sobre la tráquea y rente a la boca y, en ocasiones, mejor
que sobre el tórax.
Dado que el flujo aéreo
es un determinante de la generación de sibilancias, en obstrucciones
bronquiales muy marcadas, con flujo mínimo, es posible que
éstas no se ausculten y que, por el contrario, sean muy abundantes
en obstrucciones leves con flujo alto. De lo dicho se deduce que
las sibilancias no son un índice fidedigno de la intensidad
de la obstrucción.
Las sibilancias difusas se encuentran especialmente en asma, limitación
crónica del flujo aéreo y en algunas bronquitis y
bronquiolitis. También se pueden producir por edema bronquial
en insuficiencia cardíaca izquierda. En forma localizada
sugieren una obstrucciónbronquial también localizada
(tumor, cuerpo extraño, cicatriz).
Roncus: son ruidos continuosque, para
algunos, serían sólo sibilancias de baja tonalidad
pero su configuración sonográfica es diferente y se
modifican con la tos por lo que se les considera ligados a secreciones
endobronquiales.
Crepitaciones. Condiciones
patológicas tan diversas como neumonías, atelectasias,
edema pulmonar, enfermedades infiltrativas difusas, bronquitis crónica,
etc., tienen en común el cierre precoz de los bronquiolos
hacia el fin de espiración por alteración de las paredes
bronquialares y/o del tejido que los rodea. . Cuando los bronquíolos
funcional o morfológicamente alterados colapsan al final
de la espiración, en la inspiración que sigue el aire
no puede entrar en las partes distales al colapso, por lo cual las
presiones en las áreas distales al colapso se hacen más
negativas que en las proximales. Esta situación se mantiene
hasta que el aumento de volumen pulmonar ejerce una tracción
radial sobre las paredes de los bronquiolos y los abre, igualandose
bruscamente las presiones de los dos compartimentos. Esto genera
un sonido explosivo corto que puede tener muy variadas características
según el calibre y número de bronquios colapsados
, el momento del ciclo respiratorio en que se abren, las condiciones
de transmisión acústica del parénquima circundante,
etc.
Estas variantes de un mismo
fenómeno básico fueron interpretadas en el pasado
como entidades diferentes, generadas por mecanismos específicos
para distintas enfermedades, distinguiéndose crépitos,
crujidos y burbujas, diferenciadas en grandes, medianas y pequeñas.
Dada su patogenia común, tales distinciones no tienen mayor
utilidad, por lo que debe aceptarse que estos ruidos, en cualquier
variante, sólo indican enfermedad en la zona auscultada,
sin descriminar por sí mismos cuál es ésta.
Para evitar confusiones con la terminología antigua de crépitos
se ha englobado a todos estos ruidos bajo la denominación
de crepitaciones. Las
crepitaciones se auscultan como conjuntos o sucesiones de ruidos
muy cortos, explosivos, que en cantidad variable ocupan todo o parte
del ciclo respiratorio. Se han comparado con el ruido producido
al despegar una cinta autoadhesiva o un cierre de tipo Velcro. o
a los ruidos que se producen al arder la madera o al calentarse
sal en una sartén, etc. Todos estos símiles son válidos
para algún tipo de crepitación, pero no pueden ligarse
a una determinada enfermedad.
Existen, sin embargo, algunas características que pueden
afinar la información:
- Cuando el territorio
enfermo es periférico como en las fibrosis pulmonares y
las vías aéreas colapsadas son bronquios muy pequeños
o bronquíolos, las crepitaciones son finas y abundantes,
se presentan generalmente avanzada la inspiración y persisten
siempre hasta el final de ésta y no se escuchan en la boca
no cambian con la tos . Pueden aumentar en aquellas posiciones
en que el peso del pulmón aumenta el colapso bronquiolar
en la zona auscultada y no cambian con la tos.
- En cambio, cuando la
enfermedad compromete bronquios más centrales (neumonías,
enfermedades obstructivas difusas, bronquiectasias) las crepitaciones
son más gruesas, se presentan al comienzo de la inspiración
y pueden oírse en la boca. Los cambios de posición
no las modifican porque las estructuras centrales son más
estables. En las bronquiectasias pueden ser modificadas por la
tos, por lo que se supone alguna participación de burbujeo
en acumulaciones de secreciones
Las crepitaciones espiratorias
obedecen obviamente a otros mecanismos que aún no han sido
bien definidos. Se observan en bronquiectasias en las cuales es
posible que se produzcan verdaderas burbujas por existir secreciones
acumuladas en áreas dilatadas. El hecho de que cambien con
la tos es compatible con esta hipótesis.
Dado que el cierre bronquiolar
al final de espiración en zonas basales es un fenómeno
fisiológico que aumenta con la edad, no es raro que se ausculten
crepitaciones en personas sanas de mayor edad. Después de
un período de reposo en decúbito, estos ruidos, llamados
crepitaciones distelectásicas, pueden aumentar en las zonas
dependientes hipoventiladas, pero desaparecen o se reducen después
de algunas inspiraciones profundas o al cambiar de posición.
Es posible que futuros estudios
permitan individualizar otras características de utilidad
diagnóstica, pero por el momento el mayor valor de las crepitaciones
reside en indicar la localización y extensión de la
enfermedad pulmonar, sin sugerir por sí solas una etiología
determinada.
Frotes pleurales.
El roce de las pleuras deslustradas por inflamación
da origen a ruidos parecidos a crepitaciones, largas y de tono bajo.
Estos frotes pleurales suelen oírse en ambos tiempos de la
respiración, pueden aumentar con la presión del estetoscopio
y pueden tener un carácter desagradable, como de chirrido
de tiza sobre un pizarrón. Con frecuencia dan origen a un
frémito palpable, y ocasionalmente la auscultación
directa revela mejor sus características. Existen casos,
sin embargo, en que son indistinguibles de las crepitaciones.
Ral o estertor traqueal.
Es un ruido audible a distancia que se presenta en pacientes
con conciencia deprimida y falta de tos eficaz, lo que permite acumulación
de secreciones en la tráquea con burbujeo del aire a través
de ellas. Un mecanismo similar, pero en bronquios menores, se invocó
como causa de lo que se llamó estertores de burbujas. Esta
hipótesis, que nunca fue demostrada, no es sostenible ya
que físicamente no se pueden generar burbujas dentro de tubos
de diámetro uniforme, mediano o fino. No obstante, es posible
que se produzcan burbujas verdaderas en bronquiectasias, donde hay
acumulación de secreciones en una zona de mayor diámetro
que el bronquio que trae el aire.
EXAMEN DEL CUELLO
En esta zona deben buscarse:
- Adenopatías secundarias a compromiso.de
ganglios mediastínicos por tuberculosis, neoplasias, etc.
- Tiraje o depresión inspiratoria
de los huecos supraclaviculares en enfermedades pulmonares que
aumentan la negatividad de la presión intratorácica
(obstrucción difusa vía aéreas, fibrosis
pulmonar)
- Ingurgitación venas yugulares:
en aumentos de presión intratorácica, obstrucción
de venas mediastínicas, insuficiencia cardíaca derecha,
- Desviación de la traquea respecto
a la línea media secundaria a desviaciones mediastínicas
de la misma o atelectasias masivas unilaterales
EXAMEN ABDOMINAL
Aparte de los movimientos respiratorios y
analizados , los principales hallazgos abdominales ligados a problemas
respiratorios son :
- Hepatomegalia por corazón pulmonar.
- Ascitis con `paso de líquido pleura
|
